DRG致医院亏损?限制医疗发展?减少医生收入?
国家医保局:DRG背不动这个锅!
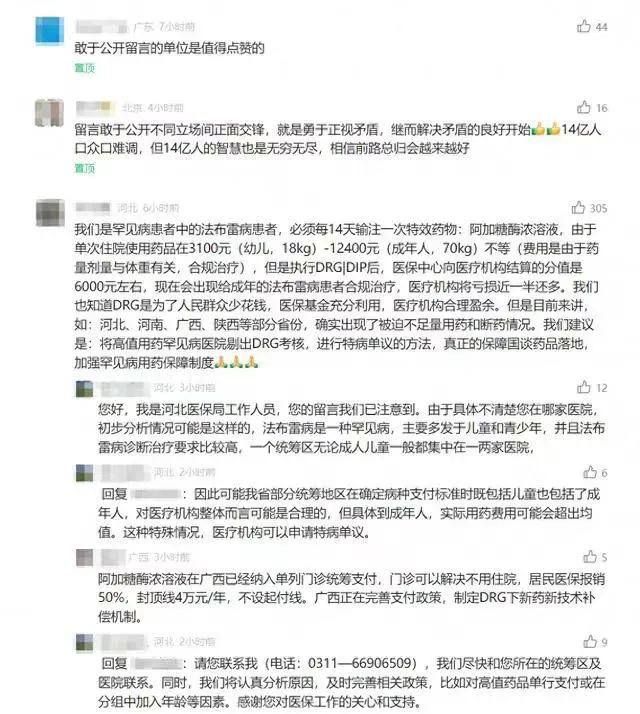
不知从什么时候起,业内圈子里有关DRG医保支付政策的负面评论开始变多,很多医生频频抱怨,并且认为科室收入变少、医院亏损、医生不敢治重病都是DRG控费的原因,到底是不是这样呢?
面对部分医生对DRG的这种固有认知以及深刻的不理解,国家医保局深感忧虑并直面矛盾,在近期连续多天从制度深处和各种案例入手,分析了这样那样的问题,并广开评论区,接受了患者、医生、医保从业人员、政府公职人员等任何有益的建议和辩论,在官微等平台的辩论中,颇有一种越辩越明的态势。
对于国家医保局公开各种针锋相对的不同意见,此举也收获了网友点赞,称敢于公开不同立场的留言“就是勇于正视矛盾,继而解决矛盾的良好开始”“直面矛盾,不藏不掖,问题才有可能解决”。
真理越辩越明
4月10日,国家医保局在其官方微信公众号刊发了一篇由湖南省医保局医药服务处李跃芳撰写的《DRG导致医疗收入减少?导致医院亏损?这个锅DRG背不动!》文章。

文章表示,在医保局工作人员调研时,总有人说,“我院实行DRG付费后,一年亏损5000万元。”对于不明就里的人,听到这样的话会被吓一大跳,DRG付费下医院亏损会如此严重?李跃芳随后澄清:医院亏损的锅不能让以DRG为代表的支付方式改革来背,这样的“污名化”当休矣。
随后,国家医保局从4点反驳了上述带有污名化的言论,并论证了为什么DRG不背这个锅。
第一,有人说DRG是中国医保推出的“土政策”,DRG背不动这个锅!
DRG是世界范围内主流的医保支付方式,最早于1976年由美国耶鲁大学研究提出,主要用于提高医疗管理服务质量和效率。目前,已广泛应用到绝大多数经济合作与发展组织(OECD)国家和部分中低收入国家的医疗管理制度中。
DRG在中国也有比较长的试用时间,上世纪八十年代,北京市卫生部门就在国内率先引进DRG方法,并将研究成果应用于医院管理。此后,从2011年开始,到2018年,DRG都是各地分阶段、抓重点、阶梯式推进的,所以说,DRG是中国医保推出的“土政策”,DRG背不动这个锅!
第二,有人说因为实行了DRG,中国医院才大面积亏损,DRG背不动这个锅!
道理非常明了,一组数字即可说明。《全国三级公立医院绩效考核国家监测分析的通报》明确指出,2018-2020年全国三级公立医院医疗盈余为负的占比分别为22.65%、17.61%、43.5%;其中2020年全国三级公立医院医疗盈余率为-0.6%,医院资产负债率为44.09%。彼时,全国DRG试点城市多数未开展实际付费,DIP试点更是尚未启动。那时全国三级公立医院就有如此大的亏损比例,总不能也说是DRG惹的祸吧。
事实上,DRG盈亏与医疗机构盈亏完全不是一个概念。通常讲的DRG盈亏,是指医疗机构相关病例按照DRG支付的总收入与这些病例按项目付费总收入之间的差值,如果这个差值为正数则为盈利,反之则为亏损。
实际上,这个盈利是医疗机构实际发生医疗费用产生利润之外的结余留用,是一种激励引导,这个亏损也不代表医疗机构在这些病例上真的没有利润收入。而医疗机构真正意义上的盈亏,通俗地讲就是所有的收入减去所有的支出。显然,DRG盈亏概念是需要打一个引号的,与医疗机构的盈亏完全不应划等号。
比如,上文中医院说一年亏了5000万,该院年度亏损5000万元是真实存在的,但他们无意或者故意未讲明的是,这家医院当年DRG盈余近5000万元。其整体的亏损有着极其复杂的多方面原因,但唯独跟DRG改革没有关系。
据统计,2022年,全国101个试点城市DRG/DIP付费与按项目付费相比,医疗机构获得结余留用69亿元。毫无疑问,从整体而言,这些城市医疗机构可用资金都得到了大幅增加。所以说,实行了DRG,中国医院才大面积亏损,DRG背不动这个锅!
第三,有人说医院负债搞建设引发病床闲置,进而导致亏损和DRG有关,DRG背不动这个锅!
医疗机构的亏损既要看收入是否减少,更重要的是要看支出是不是太过庞大。有的地区超越群众医疗需求,把大医院、好医院作为地区发展的形象,作为拉高地价的砝码,作为促进人员聚集的工具,一味求大、重复建设,这样建成的医院注定是难以有效运营的。
第四,有人说DRG限制了医疗发展,减少了医院和医生收入,DRG背不动这个锅!
同样用一组数字说明,《中国卫生健康统计年鉴(2022年版)》显示,2010-2020年全国卫生总费用和人均卫生费用的平均年增速分别为12.38%和11.86%,持续高于GDP和人均可支配收入平均8.70%左右的增速,而同期基本医疗保险基金支出的平均年增速为17.60%,更加明显地高于前者。医疗费用的增长超过群众收入的增长,不但强化了群众对“看病贵”的认知,同时也抵消了一直以来基本医保支出增长和待遇提升的红利。
在这种大趋势下,如果说医保和DRG限制了医疗发展,导致了医院和医生收入减少,就太有想象力了。
2010-2020年全国综合医院的医疗收入从12693.0万元增长至40060.7万元,增长率达215.61%,平均年增速为11.01%;综合医院医师人均年业务收入从88.1万元增长至159.3万元,增长率达80.82%,平均年增速为5.53%,这些数字的持续增长说明医院总的医疗收入在增长,医生的人均医疗收入也在增长。
那么医院收入中,人员经费是增长还是下跌呢?2024年初,《关于印发2022年度全国三级公立医院绩效考核国家监测分析情况的通报》(国卫医政函〔2024〕30号)表明,2018-2022年三级公立医院收入结构中人员经费占比分别为35.5%、35.9%、37.4%、37.1%和39.1%。
好了,医院的收入在上升,医生的人均医疗收入在上升,三级公立医院收入结构中的人员经费占比在上升,凭什么说DRG限制了医疗发展,减少了医院和医生收入?DRG背不动这个锅!
为什么要推行DRG?
特病单议逐渐完善,为啥你还不敢去救治危急重症?
作为患者,看着医生抱怨,我们总有一个疑惑,那就是为什么要推行DRG呢?医生不喜欢DRG,那么DRG 是不好的东西吗?
传统上,医保基金采取“按项目”付费的方式,先确定药品、耗材、医疗服务项目的范围和报销比例,再将应由医保报销部分的费用直接支付给医疗机构。
这种老旧的方式实际上是为治疗过程中消耗的各个项目付费,优点是简单便捷,医生开什么处方、要求患者做什么检查,医保按照规定的比例支付报销即可。但缺点同样明显,其中最主要的缺点就是诱发医疗费用过快增长、“过度医疗”屡禁不绝、医务人员劳动价值没有充分体现、患者权益和医保基金安全难以得到保证。
一方面,医务人员劳动价值没有得到充分体现。在医保“按项目付费”的方式下,立项、定价偏重物耗成本,医务人员的劳动付出未能得到足够的尊重,开展难度大、技术水平高的诊疗行为并不能获得足够的经济补偿。且消耗项目的多少与医疗质量和治疗结果无必然关系,治疗效果差、住院时间长的病例反而收费更高。
另一方面,因为医疗信息不对称、治疗标准化程度较低等原因,“过度检查”“过度医疗”“过度开药”甚至多收费、乱收费等医疗乱象时有发生。2005年,北方某医院被曝出“550万元天价住院费”事件,涉事医院违规向患者收取多项费用。
在此背景下,我国医疗费用也持续快速增长。中国卫生健康统计年鉴显示,2000年至2021年,我国卫生总费用从4586.63亿元增长到76844.99亿元,年均增长率高达14.36%,远超同期GDP增速。一些国家的经历表明,持续过快增长的卫生费用,将给个人、企业、政府带来沉重负担,并造成诸多深远负面影响。
这个时候,DRG就不得不出台了!DRG就是将过去医保基金向医疗机构“按项目付费”为主,改革为“按病种付费”为主。换言之,就是将过去的“为治疗过程”付费,改革为“为治疗结果”付费,医保、医疗双方对于投入和产出有合理预期。
总之,国家已经下定决心去改革医保支付方式,这是国家意志,不可更改,即使没有DRG,也会有其它改进的医保支付方式,“按项目”付费已经不适合如今的社会。
还有很多医生表示“有了病种付费标准后不知道怎么看病,总感觉被捆住了手脚”“面对病种付费标准感觉心慌慌,生怕一不小心过了线”,那么,对于医生不敢接收重症患者,又该怎么看待?
国家卫健委表示,针对有并发症的危急重症,DRG也是很灵活的,并不是说额度就限制的死死的。
以哈尔滨市某位脑血栓患者住院进行介入溶栓治疗为例,如果该患者没有其他合并症或者并发症,将被归为“脑血管病溶栓治疗,不伴并发症或合并症”组,医保基金根据该组的费用标准15870元,将治疗费打包支付给医院,(即使治疗费用不到15870元,医疗机构也可以将医保多支付的结余予以留用)。
如果该患者同时患有糖尿病或者还有其它疾病,则会被归为“脑血管病溶栓治疗,伴严重或一般并发症与合并症”组,医保基金的支付金额也上调为23153元(治疗费用如果不足23153元,医疗机构也仍然可以将结余留用)。
再如果,治疗途中突发各种棘手的并发症,导致病人情况十分严重,需要各种治疗支持,大大超出了每个病种分组的平均限额,那也没有关系,只管放手去治,在实际诊疗中,此类病例可以称为奇异病例或特殊病例,只要诊疗合理,都可以申请“特病单议”。
于是,国家医保局发出疑问:DRG的配套申诉程序都在逐渐完备,为什么还有医生总是畏手畏脚,不敢大胆去救治危重病人呢?
在辩论的评论区,一名医生这样说:“我刚接到医务科的紧急通知,由于我们科室去年接收了重症患者,医保费用超出规定,现在要扣钱啦!病人情况实在危急,子宫破裂,还有死胎,整整住满了一个月,花费高达五万多元。但是医保提醒,她的用药超过了两万元,这笔费用将由我们医生承担。当时所有医院都不肯接手,只有我们接了,但是现在居然要扣钱,而且哪个医生治的,就从哪个医生身上扣!毫无商量余地!”
针对这个事件,自然可以申请特病单议,经过申诉应该是不会扣钱的。但现在,医院的做法令人气愤,也是令医生误解DRG的罪魁祸首!在没有申诉前,医保表示费用超额了,可你医院凭什么要从医生身上扣钱?就算要先扣钱,申诉后再返还,也应该是医院和科室先垫付,决不能让医生去掏钱。如果医院因为医生治疗重症导致医保超额了,就去扣医生的钱,只会让医生对DRG充满怨恨和误解,只会让DRG背黑锅。
总算明白了医生不敢治重病的原因,原来竟然是医院要扣医生的钱!所以,医生们要时刻牢记特病单议,也要勇敢拒绝被扣钱。
放心、大胆且合理的去治病
该怎么着就怎么着
在辩论中,一个高赞的观点是这样的,他说:“作为一个小家庭的管理,大家都能明确的理解‘以收定支,略有结余’的做法,在医保基金管理上,更应如此。现实社会中,抵触医保管理的,绝大多数都是我们医疗机构的工作人员,‘因为管理而减收’成为了矛盾产生的根本原因,那么我想问,在如今医保部门多番主动作为的情景下,我们医疗机构、我们的医务人员,有没有重视老百姓的‘救命钱’?有没有做到‘该省省,该花花’呢?如果我们大家(政府责任部门,医疗机构,参保群众)都能认识到这个‘医保资金’是大家庭的钱,不滥花、不滥用。那么,即使不推行DRG,医保资金也会有结余。”
另一名网友则表示:“科技在进步,医疗在发展,用过去的医疗费用平均水平来约束将来的医疗费用水平,这本身就是一个错误!物价水平在飞涨,医疗服务费用也应该波动起伏,而不是制定额度!我实名反对DRG。”
以我们来看,医生们不必把DRG当成一个心结,久久不能释怀。DRG/DIP里的病种收费都是本地区历史数据形成的,自然有其合理性,我们管不了。临床医生只管专心治病、合理诊疗,凭着自己的医术和医德治好患者即可,从最科学合理的角度,该用什么药就用什么药,该住多少天就住多少天,无需前怕虎后怕狼,你只需要知道有“特病单议”为你兜底就行。
在相关研究中,申请特病单议成功的病例是按项目付费结算的,共含6种情况:急诊入院的危急重症抢救患者(类型1);手术操作为主要治疗手段的转诊患者(类型2);医保经办机构核准可按项目付费(类型3);已备案新技术项目(类型4);住院费用过高,指高值耗材费或药品费占比超过总住院费用50%以上(类型5);住院时间过长,指住院时间超过该病组住院时间2倍(类型6)。
我们可以欣喜地看到,未来以上六种患者是可以申请特病单议的!
在2023年7月联合印发的《深化医药卫生体制改革2023年下半年重点工作任务》中,“特病单议”制度也是国家卫生健康委、国家发展改革委、国家医保局等六部门强调的内容之一。
目前,特病单议已经在个别试点城市施行,相信在不久的将来能逐步完善并推广全国。
撰文 | 阿拉斯加宝
编辑 | 阿拉斯加宝