前言
临床医生如何才能全面了解个性化抗血小板治疗,如何在高出血风险及高血栓风险时正确选择抗血小板药物,抗血小板药物不良反应如何应对,看这一篇就够了。
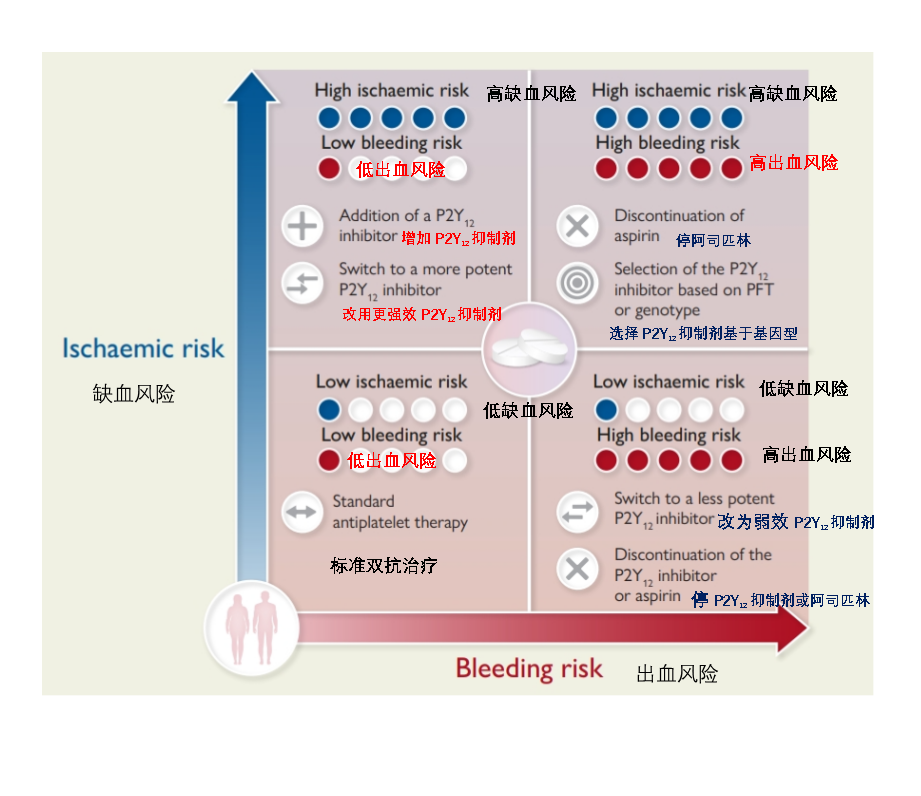
01 标准抗血小板聚集方案
冠心病患者抗血小板治疗的标准方法是在慢性冠心病支架术后6个月进行双联抗血小板聚集治疗,在急性冠脉综合征后12个月进行双联抗血小板治疗[1]。特别是,除阿司匹林外,氯吡格雷是慢性冠心病患者的首选,而普拉格雷(支架术后的患者中)和替格瑞洛(无论血运重建情况)在急性冠脉综合征患者中优于氯吡格雷。
02 高出血风险的抗血小板聚集药物方案
当出血并发症被认为大于血栓并发症的风险时,通过降级来降低出血并发症风险。
1. 第一种常见的降级形式是调整药物类型,即调整为较弱的 P2Y12抑制相关的药物。比如替格瑞洛调整为氯吡格雷[2]。P2Y12抑制剂单药治疗时也可进行转换药物。
2. 第二种方法是调整药物剂量。替格瑞洛的常规维持剂量为 90 mg,每天两次,可以在1年后降级为60 mg,每天两次的给药方案[3]。氯吡格雷单药治疗时也可进行药物剂量调整。
3. 第三种可行的降级方法是调整药物数量,即停用其中一种抗血小板药物,并逐渐过渡到单抗。对于出血风险高的患者,1~3个月的双联抗血小板药物可能就足够了。有研究表明从1至6个月的双抗过渡到阿司匹林单药治疗,即早期停用 P2Y12抑制剂并不劣于在6至12个月停药[4]。
03 高缺血风险的抗血小板聚集药物方案
1. 通常在血栓高风险大于出血并发症风险时,通过增加抗血小板强度来减少血栓形成或缺血性并发症。比如将氯吡格雷更改为普拉格雷或替格瑞洛。
2. 有既往支架病史、陈旧心肌梗死以及合并糖尿病的冠心病患者的缺血风险可能更高,由单抗改为双抗后缺血事件发生率降低,其益处尤其在既往支架患者中更为明显[5]。
04 指南推荐简介
ESC指南还包括在高出血风险患者中3个月时停用 P2Y12 抑制剂(Ⅱa类建议,证据水平为 B)或在3~6个月时停用阿司匹林(证据水平A)[6]。
2019 ESC慢性冠状动脉综合征诊断和管理指南建议,对于接受支架植入的高出血风险(HBR)患者,氯吡格雷可在3个月(Ⅱa类)或1个月(Ⅱb类)时停用。
2020 ESC非ST段抬高型急性冠脉综合征患者管理指南建议,对于HBR患者,P2Y12抑制剂可在3个月时停用(Ⅱa类)。
在美国指南中,在高出血风险患者建议在6个月时停用P2Y12抑制剂(Ⅱb级),在 1~3个月时停用阿司匹林(可能适用于任何患者,Ⅱa类)[7]。
2021 ACC/AHA/SCAI冠状动脉血运重建指南建议,对于HBR患者,慢性冠心病患者可在3个月停用P2Y12抑制剂(Ⅱb类),急性冠脉综合征患者可在6个月停用P2Y12抑制剂(Ⅱb类)。
05 抗血小板药物不良反应及应对策略
1. 消化道出血
阿司匹林可使消化道损伤危险增加2~4倍[8]。P2Y12受体抑制剂会阻碍新生血管生成和影响溃疡愈合,因而双联抗血小板治疗消化道出血发生率较单用一种抗血小板药物风险增加2~3倍[9-10]。
应对措施
-
如果因服用阿司匹林产生消化道症状,可不停用阿司匹林而给予抑酸药联合胃黏膜保护剂[11]。相较阿司匹林,吲哚布芬胃肠反应少且出血发生率低。荟萃分析表明,吲哚布芬的治疗作用与阿司匹林相当,但总体出血的发生率则低于阿司匹林[12];
-
如有明显消化道出血,可暂停用所有抗血小板药物。病情稳定后,在确保安全的情况下尽快恢复抗血小板治疗,一般3~5 d后恢复氯吡格雷,5~7 d后恢复阿司匹林或者更换为吲哚布芬[13]。
2. 颅内出血
PLATO研究[14]显示,替格瑞洛较氯吡格雷增加致命性颅内出血的发生率。RESTART研究[15]显示,颅内出血后重启抗血小板治疗并没有增加出血风险,复发性颅内出血的风险可能小于抗血小板治疗作为二级预防的益处。
应对措施
对于之前接受抗血小板治疗的自发性脑出血患者应立即停药,如有必要恢复抗栓治疗时,可于症状改善数天后,优先考虑抗血小板单药治疗,首选出血风险更低的抗血小板药物,如吲哚布芬。
3. 其他器官出血
如皮肤擦伤、瘀斑、自愈性的鼻出血和少量的结膜出血等轻微出血,建议持续抗血小板药物治疗,可酌情考虑换用低效能P2Y12受体抑制剂、吲哚布芬。
4. 痛风/高尿酸血症
阿司匹林及替格瑞洛可引起血清尿酸水平增高和痛风复发。在PLATO研究中,替格瑞洛组患者血清尿酸浓度升高的比例和幅度明显高于氯吡格雷。支架置入术后服用双联抗血小板药物过程中发生痛风,应权衡缺血和痛风危害,可考虑在其基础上合用抗痛风药物,或将阿司匹林换为吲哚布芬。
06 特殊人群的抗血小板药物治疗临床建议
75岁以上的冠心病患者
75岁以上的冠心病患者,在没有禁忌证的情况下,可使用阿司匹林、吲哚布芬、氯吡格雷和替格瑞洛等抗血小板药物作为二级预防用药,若患者出血风险较高,可以优先使用出血风险较低的吲哚布芬和氯吡格雷等。
为预防支架内血栓形成,对于术中成功置入支架的高龄患者,术后双联抗血小板持续至少1年,期间可给予质子泵抑制剂防范消化道出血,或使用吲哚布芬联合氯吡格雷。
65岁以上动脉粥样硬化缺血性卒中或外周血管疾病患者
65岁以上动脉粥样硬化缺血性卒中或外周血管疾病患者进行抗血小板治疗时,可以首先选用阿司匹林或氯吡格雷,若患者出血风险较高,可以改用吲哚布芬或西洛他唑。
颅内动脉支架置入术后进行双联抗血小板治疗,至术后3~9个月酌情改为单抗。可以参考血小板功能或相关基因检测的结果调整抗血小板药物治疗方案。
肾功能不全人群
肾功能不全人群的抗血小板药物治疗临床建议:
① 轻中度肾功能不全的患者,推荐阿司匹林、吲哚布芬或西洛他唑;对于ACS患者,可在阿司匹林或吲哚布芬的基础上联合替格瑞洛或氯吡格雷。服用阿司匹林期间需密切监测肾功能变化。
② 重度肾功能不全及透析患者,尽量避免使用阿司匹林及替格瑞洛,单抗方案建议使用吲哚布芬或西洛他唑;对于ACS患者,可考虑吲哚布芬联合氯吡格雷。
07 常用抗血小板药物一览

总之,个体化的抗血小板治疗可以帮助临床医生做出更明智的临床决策。
